Содержание:
Содержание
- Параметры нормального эякулята
- Нормы ВОЗ 2010 года
- Исследуемые характеристики при анализе эякулята
- Как правильно подготовиться к сдаче спермограммы
- Как сдавать спермограмму
- Патологические состояния спермы (эякулята)
- Правила проведения анализа эякулята
- Объём эякулята
Параметры нормального эякулята
Представления о том, какими характеристиками обладает эякулят фертильного мужчины, менялись с течением времени. С повышением качества и количества исследований в разделе мужского бесплодия, пересматриваются и уточняются данные по сперматогенезу. Принято считать, что общая тенденция состоит в «ослаблении» норм фертильного эякулята. Предложения разных авторов по нормам объёма эякулята, концентрации и подвижности сперматозоидов представлены в таблице.
В настоящее время в России (а также в СССР в прошлом) не существует специальных документов Минздравсоцразвития, устанавливающих нормы фертильного эякулята. Медицинские учреждения вправе оценивать фертильность эякулята по собственным нормам. Большой популярностью среди врачей пользуются нормы, предложенные Всемирной Организацией Здравоохранения.
Распространенность норм ВОЗ настолько велика среди врачей, что нормы ВОЗ могут считаться общепризнанными в настоящее время, а книга «Руководства ВОЗ по лабораторному исследованию эякулята человека и взаимодействия сперматозоидов с цервикальной слизью» является наиболее авторитетным изданием, посвященным правилам проведения спермограммы.
Показатель Значение Объем 2 мл и более pH 7,2 и более Концентрация сперматозоидов 20 млн/мл и более Общее количество сперматозоидов 40 млн и более Подвижность сперматозоидов 50 % или более подвижных (категории A B) или 25 % или более с поступательным движением (категория A) в течение 60 мин после эякуляции Жизнеспособность сперматозоидов 50 % и более живых Концентрация лейкоцитов менее 1 млн/мл Антиспермальные антитела менее 50 % сперматозоидов, ассоциированных с АСАТ, выявленных методами MAR, либо ImunnoBeat
[1]ВОЗ не дает специальных рекомендаций относительно нормы количества сперматозоидов с нормальной морфологией, указывая на то обстоятельство, что исследования нормативных значений сперматозоидов находятся пока в стадии проведения.
Нормы ВОЗ 2010 года
В 2010 году Всемирная Организация Здравоохранения (ВОЗ) внесла новые изменения в референсные значения показателей эякулята, изменив методику его обработки и исследования. В последнем, 5 издании «WHO laboratory manual for the examination and processing of human semen», изменены нормы количества и подвижности сперматозоидов, количества нормальных форм сперматозоидов.
Показатель Значение Объем эякулята, мл 1,5 мл и более Общее количество сперматозоидов, млн 39 и более Концентрация сперматозоидов, млн в 1 мл 15 и более Общая подвижность сперматозоидов, % 40 и более Сперматозоидов с прогрессивным движением, % 32 и более Жизнеспособность, % 58 и более Морфология: нормальных форм, % 4 и более
В настоящее время в России не существует специальных документов Минздравсоцразвития, устанавливающих нормы фертильного эякулята. Медицинские учреждения в праве оценивать эякулят по собственным нормам. Большой популярностью среди врачей пользуются нормы, предложенные Всемирной Организацией Здравоохранения. Эти нормы настолько распространенны, что могут в настоящее время считаться общепризнанными.
Нормы ВОЗ характеристик эякулята фертильного мужчины неоднократно менялись. Сейчас используются нормы, установленные ВОЗ в 1999 (используются все реже) и 2010 годах.
Исследуемые характеристики при анализе эякулята
Основной составляющей частью спермограммы является микроскопический анализ эякулята, при котором определяют характеристики клеточных элементов спермы, а именно: количество сперматозоидов, подвижность сперматозоидов, морфологические характеристики сперматозоидов, количество и типы лейкоцитов, количество и типы незрелых клеток сперматогенеза и пр.
Кроме того, обязательно фиксируются макроскопические параметры эякулята: объём спермы, цвет, время разжижения и вязкость эякулята, pH. Иногда дополнительно проводят биохимический анализ эякулята, при котором наиболее часто исследуют содержание в сперме фруктозы, цинка, альфа-глюкозидазы, L-карнитина.
Как правильно подготовиться к сдаче спермограммы
Как к практически любому серьезному анализу, к спермограмме необходимо готовиться.
1. воздержание от половой жизни и мастурбации в течение 2-7 дней перед сдачей анализа;
2. избегать чрезмерного употребления крепких спиртных напитков в течение 2-5 дней до проведения анализа
3. воздержаться в течение 2-5 дней от посещения саун, парных, термальных ванн и прочих помещений с очень высокой температурой,так как высокая температура снижает подвижность сперматозоидов.
Как сдавать спермограмму
– прерванный половой акт;
– использование специального медицинского презерватива без смазки;
– мастурбация в специальный стерильный контейнер.
Первые два способа не рекомендуются ВОЗом, так как могут привести к искажению результатов анализа.
1. стерильность.
2. нет необходимости в транспортировке, в ходе которой сперма может подвергнуться неблагоприятному воздействию (холод, повышенная температура и т.д.), а значит результат анализа будет некорректным.
Патологические состояния спермы (эякулята)
Эякулят, соответствующий принятым нормативным значениям, называют нормальным и состояние этого эякулята обозначают термином «нормоспермия», или «нормозооспермия».
ВОЗ предлагает следующие термины для описания патологических состояний эякулята:
- Олигозооспермия — концентрация сперматозоидов ниже нормативного значения
- Астенозооспермия — подвижность сперматозоидов ниже нормативного значения
- Тератозооспермия — морфология сперматозоидов ниже нормативного значения
- Азооспермия — отсутствие сперматозоидов в эякуляте
- Аспермия — отсутствие эякулята (в таком значении соответствует термину «анэякуляция», но некоторые специалисты используют термин «аспермия» для описания эякулята, в котором отсутствуют не только сперматозоиды, но и незрелые клетки сперматогенеза)
Термины «олигозооспермия», «астенозооспермия» и «тератозооспермия» при наличии соответствующих отклонений в эякуляте могут быть объединены в одно слово, например: «олигоастенотератозооспермия», «астенотератозооспермия» и т. п.[2]
Кроме того, распространены следующие термины:
- олигоспермия — объём эякулята ниже нормативного значения
- лейкоцитоспермия, так же лейкоспермия, так же пиоспермия — концентрация лейкоцитов выше нормативного значения
Иногда можно встретить следующие термины:
- акиноспермия (акинозооспермия) — полная неподвижность сперматозоидов,
- некроспермия (некрозооспермия) — отсутствие живых сперматозоидов в эякуляте,
- криптоспермия (криптозооспермия) — предельно малое количество сперматозоидов, которые могут быть обнаружены в эякуляте с большим трудом, после центрифугирования спермы.
- гемоспермия — присутствие крови (эритроцитов) в эякуляте.
Спермограмма позволяет выявить ненормальные (патологические) состояния эякулята.
Правила проведения анализа эякулята
При проведении спермограммы важно соблюдать правила подготовки, так как многие повседневные вещи могут негативно отразиться на эякуляте.
Мужчинам перед сдачей спермы для анализа рекомендовано воздержание от половой жизни и мастурбации в течение 2—7 дней. Этот период рекомендован для стандартизации условий проведения анализа, для того чтобы можно было сравнивать результаты, полученные в разных лабораториях.
Также обычно рекомендуют за 2—5 дней избегать чрезмерного употребления крепких спиртных напитков (хотя влияние алкоголя на качество спермы в этот период не показано).
Наиболее распространенным способом получения спермы для анализа является мастурбация. Этот метод рекомендован ВОЗ. Иные методы имеют недостатки. К ним относятся: прерванный половой акт и использование специального медицинского презерватива без смазки. Эякулят получают в посуду, предложенную соответствующим медицинским учреждением.
Нормальная сперма сразу после эякуляции представляет собой коагулят, или попросту вязкую жидкость. С течением некоторого времени сперма становится жидкой. Этот период времени называют «время разжижения». Обычно эякулят разжижается в течение 15—60 минут. Если эякулят не разжижается в течение 1 часа, то как правило, он уже не разжижается вовсе.
Разжижение эякулята определяют по так называемой «длине нити». Стеклянной или пластиковой палочкой (пипеткой) касаются эякулята и поднимают палочку над поверхностью эякулята, если за палочкой тянется «нить» более 2 см, то эякулят не разжижен. Для определения «длины нити» в современной медицине чаще пользуются выпусканием эякулята из 5 мл серологической пипетки. «Длина нити» характеризует параметр «вязкость». Вязкость и время разжижения — связанные параметры.
Вязкость сперме придает гликопротеин семеногелин, который образуется в семенных пузырьках. Функции семеногелина до конца не известны, предполагается, что он связывается с лигандами на поверхности сперматозоидов и поддерживает их в неактивном состоянии. Во время эякуляции к сперматозоидам и соку семенных пузырьков подмешивается сок предстательной железы, который содержит так называемый «простатический специфический антиген».
Поскольку повышенная вязкость эякулята может повлиять на достоверность микроскопического анализа, то не разжижившийся в течение 1 часа эякулят следует искусственно разжижить с помощью протеолитических ферментов (например, фармакопейного трипсина).
Объём эякулята
Объём эякулята обычно измеряют с помощью градуированной серологической пипетки (одновременно определяют вязкость). В большинстве лабораторий объём эякулята менее 2 мл считают не соответствующим норме, состояние такого эякулята характеризуют как «олигоспермия». Основной объём эякуляту придают сок семенных пузырьков (около двух третей объёма) и сок предстательной железы (около одной трети объёма).
Недостаточность объёма эякулята может быть вызвана ретроградной эякуляцией, дисфункцией, гипоплазией семенных пузырьков, дисфункцией предстательной железы, гипогонадизмом, непроходимостью (полной или частичной) семявыбрасывающих протоков, коротким периодом воздержания от половой жизни перед сдачей спермы для анализа.
Кислотность эякулята определяют после разжижения с помощью индикаторной бумаги или pH-метра. В качестве нормального показателя ВОЗ рекомендует значение pH не менее 7,2. Эякулят большинства мужчин имеет pH 7,8-8,0.
https://www.youtube.com/watch?v=LJz5USlVfW0
Цвет эякулята в современной медицине не имеет серьёзного диагностического значения, его фиксация на бланке спермограммы — дань традиции. По традиционным представлениям нормальный эякулят имеет «беловато-сероватый» цвет, иногда его характеризуют как «опалесцирующий», «мутно-белый». Прозрачный эякулят может указывать (но не обязательно) на содержание малого количества сперматозоидов в эякуляте.


Некоторые лаборатории фиксируют запах эякулята. Его характеризуют как «специфический» (в некоторых устаревших медицинских книгах (например, в Руководстве ВОЗ… 1991 г.) сравнивают с запахом цветов каштана). Запах эякуляту придает вещество спермин, секретируемое предстательной железой. Функции спермина неизвестны.
Количество сперматозоидов выражают в относительном значении (концентрация или количество в 1 мл эякулята) и в абсолютном значении (общее количество в эякуляте). Как правило, для определения количества сперматозоидов используют счётные камеры — устройства, позволяющие наблюдать в микроскопсперматозоиды в определённом объёме жидкости (это позволяет путём арифметических действий определить количество сперматозоидов в 1 мл, то есть концентрацию).
Для подсчета сперматозоидов используют либо счетные камеры для форменных элементов крови — гемацитомеры («Камера Горяева», камера «Неубауэра»), либо специальные счётные камеры для спермы («Камера Маклера» и пр.). Также существуют быстрые методы определения концентрации, например, подсчет сперматозоидов на предметном стекле.
Если накрыть каплю спермы 10 мкл покровным стеклом 22х22, то количество сперматозоидов в поле зрения микроскопа на увеличении х400 будет приблизительно равно количеству миллионов сперматозоидов в 1 мл эякулята. Существуют компьютеризированные системы определения концентрации сперматозоидов — так называемые сперманализаторы. Такой прибор представляет собой микроскоп с установленной видеокамерой и системой оценки изображения.
При всех методах определения количества сперматозоидов сначала получают данные по концентрации. Затем путём умножения концентрации на объём получают данные об общем количестве сперматозоидов в эякуляте. По предложению ВОЗ нормальный эякулят имеет не менее 20 млн сперматозоидов в 1 мл объёма или не менее 40 млн во всем объёме. Состояние эякулята с меньшим количеством сперматозоидов характеризуется как «олигозооспермия».
Иногда количество сперматозоидов настолько мало, что не может быть выражено в определённой концентрации (допустим, врач увидел только несколько сперматозоидов, изучив не одну пробу эякулята). В этом случае говорят о «единичных сперматозоидах в поле зрения», «единичных сперматозоидах на препарате» или «единичных сперматозоидах в эякуляте». Иногда сперматозоиды можно обнаружить, только проведя осаждение спермы в центрифуге и исследовав с помощью микроскопа осадок.
По подвижности сперматозоиды разделяют на 4 категории: A,B,C и D.
Категория Название Характеристика движения Категория A Прогрессивно-активноподвижные Движутся прямолинейно со скоростью не менее 25 мкм/сек (в течение двух секунд преодолевают расстояние, равное своей длине) Категория B Прогрессивно-слабоподвижные Движутся прямолинейно со скоростью менее 25 мкм/сек Категория C Непрогрессивно-подвижные Движутся либо непрямолинейно, либо просто шевелятся на месте Категория D Неподвижные Неподвижны
Предполагается, что достичь яйцеклетку способны сперматозоиды категорий A и B (сперматозоиды категории B иногда могут увеличить свою скорость после капацитации, наступающей во влагалище и шейке матки). Долю сперматозоидов разных категорий подвижности определяют либо на предметном стекле «на глазок», либо в счетной камере, либо с помощью компьютеризированного спермоанализатора.
По предложению ВОЗ эякулят считается нормальным при выполнении хотя бы одного из двух условий: 1) если доля сперматозоидов категории подвижности A не меньше 25 %, 2) либо если доля сперматозоидов категорий подвижности A и B в сумме не меньше 50 %. Состояние эякулята, не удовлетворяющее данным условиям, характеризуется как «астенозооспермия».
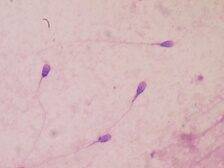

Сперматозоиды человека на окрашенном мазке.
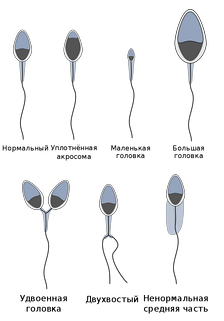

Аномалии сперматозоидов.
Анализ морфологической нормальности сперматозоидов или попросту «морфология сперматозоидов» выполняется с помощью микроскопа. Врач-лаборант определяет долю сперматозоидов, чей вид соответствует норме, и долю сперматозоидов с аномальной морфологией. Для анализа используют либо нативную сперму, либо приготовляют окрашенный на стекле мазок спермы.
В сперме всегда содержится большое количество аномальных сперматозоидов. Аномальная морфология может касаться строения головки (аномальная форма, размер, отсутствие или уменьшенная акросома), строения шейки и средней части (искривление, аномальный размер), жгутика (искривление, отсутствие или множественное количество жгутиков, размер).
ВОЗ не дает однозначных рекомендаций относительно того, какая доля аномальных сперматозоидов допустима в нормальной сперме. В издании «Руководства…» 1992 года упор был сделан на рекомендации исследовать морфологию в нативном эякуляте с помощью оптики «светлого поля»; при таком методе доля аномальных сперматозоидов не должна превышать 50 % в нормальном эякуляте.
В издании «Руководства ВОЗ» 1999 года упор сделан на рекомендации исследовать морфологию в нативном эякуляте с помощью оптики «фазового контраста»; при таком методе доля аномальных сперматозоидов не должна превышать 70 % в нормальном эякуляте. Но в этом же издании также рекомендуется использовать так называемые «Строгие критерии Крюгера» для исследования морфологии на окрашенном мазке спермы.
Согласно этим критериям (применимым только для мазка) доля аномальных сперматозоидов не должна превышать 85 %. Таким образом, установление норм количества аномальных сперматозоидов зависит от метода оценки морфологии сперматозоидов. Наиболее точным методом считается исследование окрашенного мазка. Состояние эякулята, не удовлетворяющее нормам по морфологии сперматозоидов, характеризуется как «тератозооспермия».
- Проверить спермограмму онлайн
- Уретра плоский эпителий норма
- Пролактин у мужчин – функции, норма, анализы
- Спермограмма – показатели нормы и расшифровка спермограммы








































